Inhaltsverzeichnis
Eine pathologisch gesteigerte Mastzellaktivität kann sich in verschiedenen Erkrankungen und gesundheitlichen Störungen äußern. Oft können mehrere Begleiterkrankungen parallel bestehen. Mastzellen sind an vielen Pathomechanismen beteiligt, jedoch muss bei den hier genannten Erkrankungen nicht zwingend eine Mastzellaktivierungsstörung vorliegen.
Wende dich zur Diagnostik einer Mastzellerkrankung bitte an einen Arzt, der darauf spezialisiert ist. Wichtige Informationen dazu findest du bei unseren Kooperationspartnern.
Disclaimer: Die Inhalte dieses Beitrags dienen lediglich zur Information und Aufklärung und stellen keine therapeutische Empfehlung oder eine Diagnose dar. Änderungen einer Therapie sind mit dem behandelnden Arzt oder Therapeuten zu besprechen.
Die Mastzelle ist ein wichtiger Zelltyp des Immunsystems. Verschiedenste Ursachen können dabei die Mastzellaktivität erhöhen. Wird sie aktiviert, schüttet sie zahlreiche Botenstoffe aus, die pro- und antientzündlich wirken können. Mehr zur Mastzelle, ihren Botenstoffen und den zahlreichen möglichen Auslösern einer Mastzellaktivierungsstörung kannst du im Blogartikel “Die Mastzelle und ihre Hauptrolle bei Allergien” nachlesen.
Zusätzlich findest du im Beitrag „29 interessante Mastzellstabilisatoren“ eine Liste mit vielen natürlichen Substanzen, die in der Lage sein können die Mastzellen zu stabilisieren.
Auf dich treffen mehrere der genannten gesundheitlichen Störungen zu? Dann könnte es sich für dich lohnen, mehr über deine Mastzellen zu lernen.
Atopische Dermatitis / Neurodermitis
Atopische Dermatitis (AD), auch Neurodermitis genannt, ist eine chronisch entzündliche Hauterkrankung. Allergien sind zwar eine der Hauptmerkmale für die Diagnose, treten jedoch nicht immer auf. Der genaue Mechanismus ist noch nicht vollständig bekannt.
Maßgeblich an der Pathogenese beteiligt sind: Mastzellen, Eosinophile und IgE-Antikörper. Die Höhe der IgE-Antikörper korreliert dabei direkt mit der Schwere der Erkrankung.
Die Symptome zeigen sich durch stark juckende Ekzeme auf der Haut. Durch das Kratzen wird die ohnehin schon geschwächte Hautbarriere noch weiter verletzt. Der extreme Juckreiz führt oft zu Schlafstörungen. Die Ekzeme können an den Wangen, der Kopfhaut, im Nacken, in den Gelenkbeugen und/oder auf Hand- und Fußrücken auftreten.
AD ist charakterisiert durch eine gestörte Funktion der Hautbarriere, begleitet von (IgE-vermittelten) Sensibilisierungen gegen Nahrungsmittel und Umweltstoffe. Hautgewebeproben von AD-Patienten zeigen eine erhöhte Anzahl von Mastzellen. Diese stehen in direktem Zusammenhang mit dem starken Juckreiz.
Bei AD können u.a. folgende entzündungsfördernden Substanzen in der Haut erhöht vorkommen:
- Histamin
- Cytokine, wie Interleukin 13 (IL-13)
- Chemokine
Schulmedizinische Therapie
Behandelt wird die AD standardmäßig mit Salben und Tabletten, die z.B. Cortison oder/und Antihistaminika enthalten können. Das Meiden der Auslöser (z.B. Allergene, Duftstoffe etc.) ist ein wesentlicher Bestandteil der Therapie.
Eine Liste mit allen in Deutschland zugelassenen H1- und H2-Anihistaminika findest du in diesem Beitrag: “Wirkstoffliste: H1- und H2-Antihistaminika“
Literaturstellen: 1-4
Rosacea / Rosazea / Couperose
Rosacea ist eine chronisch entzündliche Hauterkrankung, die bei etwa 5 % der Erwachsenen auftritt. Sie ist gekennzeichnet durch die Entstehung von Papeln, Pusteln, Erythemen, Ödemen, Gesichtshautfibrose und Blutgefäßerweiterungen im Gesicht (s. Abb. 1). Begleitet werden die entzündeten Stellen oft von brennendem Schmerz. Meist bricht sie ab einem Alter von 30 Jahren aus.
Der genaue Pathomechanismus ist nicht vollständig geklärt.
Faktoren, welche die Rosacea begünstigen können, sind unverträgliche Lebensmittel und Hautpflegeprodukte, Umweltfaktoren, Stress, Hitze, Mikroben, UV-Strahlung u.v.m.
In mehreren Studien konnte festgestellt werden, dass die Mastzellen eine maßgebliche Rolle in der Pathogenese spielen. Die MZ schüttet nach ihrer Aktivierung durch z. B. oben genannte Faktoren Botenstoffe aus, die zu Entzündungen der Haut führen (z.B. Zytokine, Chemokine, Proteasen).
Therapieoptionen
Topische und orale Therapeutika, welche die Mastzellen stabilisieren und herunterregulieren, zeigten in Studien sehr gute Ergebnisse in der Behandlung dieser Hauterkrankung.
Wie bei allen mastzellvermittelten Erkrankungen ist es von enormem Vorteil seine Auslöser genau zu kennen und diese zu meiden (z.B. IgE-Allergene, Duftstoffe) oder sie, wenn möglich, zu behandeln (Histaminose, Leaky Gut, Schwermetallbelastung, usw.).
Literaturstellen: 5-8
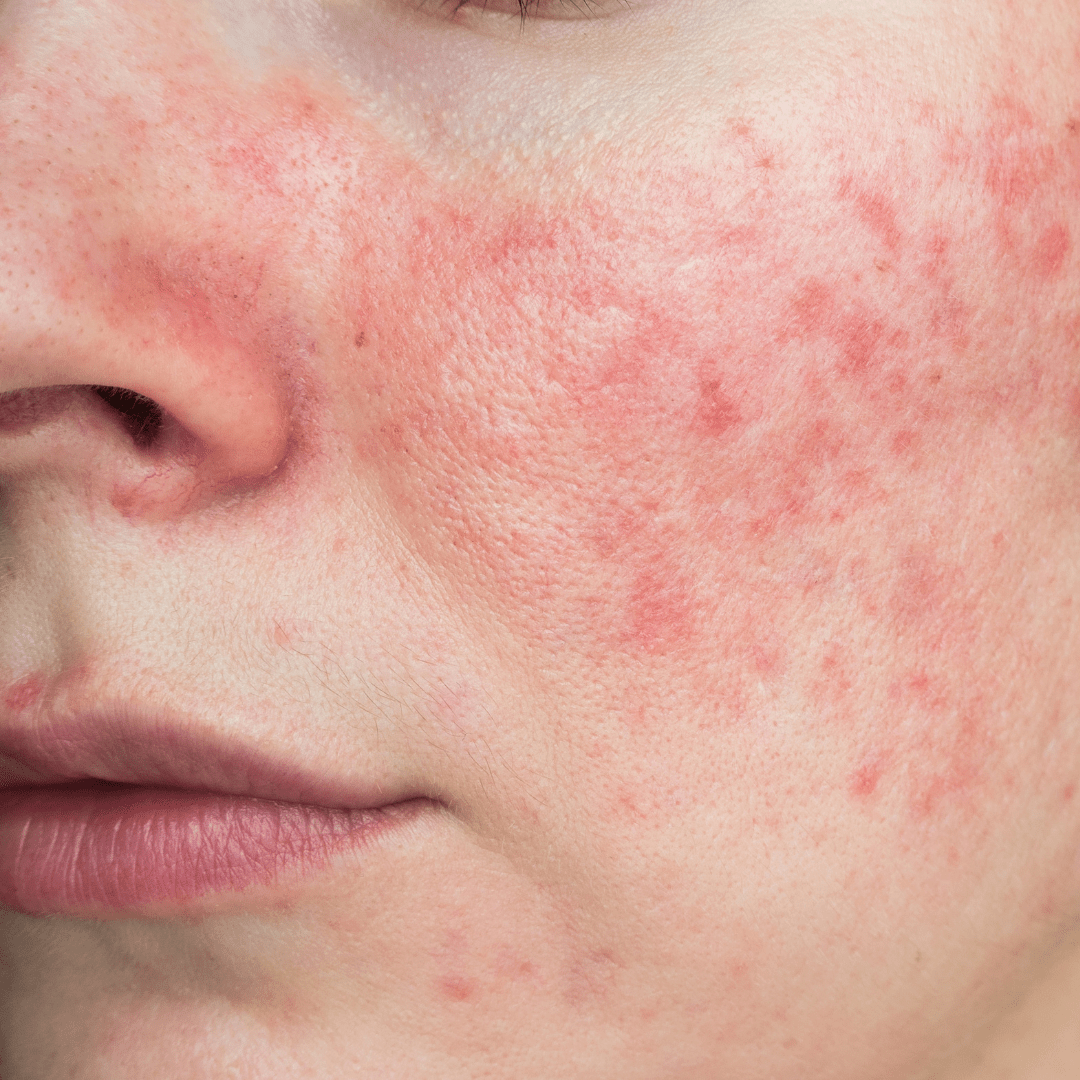
Abbildung 1 Rosacea ist eine chronisch entzündliche Hauterkrankung.
Urtikaria / Nesselsucht
Die Hauterkrankung Urtikaria (Nesselsucht) bekam ihren Namen vom lateinischen Namen der Brennnessel “Urtica”. Der Hautkontakt mit Brennnesseln kann nämlich gezielt eine Urtikaria auslösen. Der maßgebliche pathologische Faktor dabei ist Histamin.
Eine Urtikaria definiert sich durch das Auftreten von Quaddeln und Juckreiz für länger als 6 Wochen.
Die möglichen Auslöser einer Urtikaria sind sehr vielfältig und können immunologisch und nicht-immunologisch bedingt sein.
Der Mechanismus wurde in mehreren Studien erforscht. Die zentrale Rolle bei der Entstehung von Urtikaria spielt immer die Aktivierung von Mastzellen in der Haut. Diese schütten nach Kontakt zu einem Trigger Botenstoffe aus, wie Histamin, Leukotriene, Prostaglandine, Zytokine usw., die zu Juckreiz, Quaddeln und Erythemen führen können.
Therapieoptionen
Pharmakologisch wird die Erkrankung mit Antihistaminika und/oder Cortison therapiert.
Wie bei allen mastzellbedingten Erkrankungen ist es von enormem Vorteil, seine Auslöser zu kennen und diese zu meiden (z.B. IgE-Allergene, Duftstoffe) und sie, wenn möglich, zu behandeln (Histaminose, Leaky Gut, Schwermetallbelastung, usw.).
Literaturstellen: 9-11
Allergisches Asthma
Mastzellen sitzen auch in den Atemwegen. Hier spielen sie eine tragende Rolle bei allergischem Asthma.
Bei Menschen mit allergischem Asthma sind Mastzellen innerhalb der glatten Muskulatur der Bronchien zu finden (hier unterscheidet es sich von der eosinophilen Bronchitis). Nach Aktivierung durch IgE-Antikörper schütten sie ihre zahlreichen Mediatoren aus, wie z.B:
- Histamin: Kontraktion der glatten Muskulatur, Vasodilatation (Erweiterung) der kleinen Blutgefäße, Vasokonstriktion (Verengung) der großen Blutgefäße, Schleimsekretion, regt IL-16 Produktion an
- Proteasen: Gewebeumbau, Inaktivierung von Neuropeptiden, Schleimsekretion
- Weitere pro-entzündliche Botenstoffe, wie TNF alpha, IL-13, Leukotriene, Prostaglandine, Zytokine u.v.m.
Schulmedizinische Therapie
Pharmakologisch bestehen bei allergischem Asthma verschiedene Therapieoptionen, wie z.B. inhalative Corticosteroide, H1-Antihistaminika, β2-Adrenorezeptor Agonisten, allergenspezifische Immuntherapie, Biologika und Mastzellstabilisatoren (s. Abb. 2).
Wie bei allen mastzellvermittelten Erkrankungen ist es von enormem Vorteil seine Auslöser genau zu kennen und diese zu meiden (z.B. IgE-Allergene, Duftstoffe) oder sie, wenn möglich, zu behandeln (Histaminose, Leaky Gut, Schwermetallbelastung, usw.).
Literaturstellen: 12-15

Abbildung 2 Aktivierte Mastzellen spielen bei allergischem Asthma eine tragende Rolle in der Pathogenese.
Endometriose
Endometriose ist eine östrogenabhängige und chronisch entzündliche Erkrankung, die bei etwa 15 – 20 % der Frauen im gebährfähigen Alter auftritt.
Die Erkrankung charakterisiert sich durch endometriumähnliches Gewebe, das außerhalb der Gebärmutterhöhle vorkommt und ebenfalls auf die Hormonveränderungen im weiblichen Zyklus reagiert.
Endometriose kann u.a. folgende Symptome verursachen:
- Schmerzen im Beckenbereich
- Dysmenorrhoe (Starke Periodenschmerzen)
- Dyspareunie (Schmerzen beim Geschlechtsverkehr)
- Eingeschränkte Fruchbarkeit
In Studien konnte festgestellt werden, dass auch die Mastzellen eine Rolle in der Pathophysiologie dieser sehr komplexen und noch unzureichend erforschten Erkrankung spielen:
- Die Zahl an Mastzellen und degranulierten Mastzellen ist in Endometriosegewebe höher als in gesundem Gewebe der Gebärmutter.
- Endometriosegewebe enthält zahlreiche Entzündungsbotenstoffe aus Mastzellen (z.B. Tryptase, IL-4, TNF alpha).
- Mastzellen besitzen Östrogenrezeptoren und schütten bei ihrer Aktivierung durch Östrogene zahlreiche Botenstoffe aus, die Entzündungen fördern.
- Gleichzeitig besteht meist eine Progesteronresistenz, was wiederum eine Östrogendominanz verstärken kann. Progesteron kann somit nicht ausreichend mastzellstabilisierend wirken.
Aus diesen Erkenntnissen heraus wurden bereits mastzellgerichtete Substanzen im Endometriose-Tiermodell eingesetzt. Hervorzuheben ist hier das Nahrungsergänzungsmittel Palmitoylethanolamid (PEA), das in diesen Versuchen zu einer reduzierten Mastzellzahl und weniger Degranulationen führte.
Wenn du mehr über den Einfluss von Sexualhormonen auf die Mastzellen erfahren möchtest, dann findest du viele wissenschaftlich fundierten Informationen in der 2-teiligen Blogreihe:
“Histamin, das prämenstruelle Syndrom und warum Schokolade keine gute Idee ist”:
Teil 1: Mastzellen und Hormone
Teil 2: Östrogendominanz
Literaturstellen: 16-18
IgE-Allergien
IgE vermittelte Typ I Allergien sind das Paradebeispiel für erhöhte Mastzellaktivität.
Was passiert bei einer Allergie?
- Kontakt zum Allergen (Antigen) über Haut oder Schleimhaut
- Die spezifischen IgE-Antikörper binden an das Antigen. Der Antigen-Antikörper-Komplex (AAK) entsteht.
- Der AAK bindet an den Fc epsilon RI Rezeptor auf der Mastzellmembran und aktiviert die Mastzelle
- Es kommt zur Degranulation. Die Zelle schüttet nun zahlreiche Entzündungsbotenstoffe aus, wie z.B. Histamin, Tryptase, Heparin, Serotonin, Prostaglandine, Leukotriene.
- Die Botenstoffe führen zu zahlreichen, teils sogar lebensbedrohlichen Symptomen.
Doch es gibt bei Allergien nicht nur die akuten lebensbedrohlichen Symptome, sondern auch mildere Reaktionen, die zu einem teils mehrstündigen Unwohlsein führen können und sogar oft mit Panikattacken (siehe Abschnitt 15) verwechselt werden.
Bei Personen, die an einer IgE-Allergie leiden und regelmäßig dem Allergen ausgesetzt sind, kann dies zu dauerhaft aktiven Mastzellen führen.
Allergien und Histaminintoleranz
Jede weitere Portion Histamin in Form weiterer Allergien, Kreuzallergien, histaminvermittelten Nahrungsmittelunverträglichkeiten, histaminreichen Lebensmitteln oder auch dem prämenstruellen Syndrom (PMS), kann dabei eine Histaminose weiter verschärfen.
Du leidest an Heuschnupfen?
Im Blogartikel “Wie kann ich meinen Körper auf die Pollensaison vorbereiten?” findest du viele Infos und auch entlastende Maßnahmen für die Pollenzeit.
Literaturstellen: 19,20
Migräne
Migräne ist eine neurovaskuläre Erkrankung mit meist einseitigen pochenden Kopfschmerzen, die episodisch und chronisch auftreten können. Die Erkrankung betrifft etwa 15 % der Bevölkerung.
Sie ist neben starken Schmerzen auch durch Symptome, wie Licht- und Geräuschempfindlichkeit, Übelkeit, Erbrechen und Entzündung, gekennzeichnet.
Bei Migräne kommt es über Neuroinflammation des ZNS (Entzündungen im zentralen Nervensystem) zu einer Beteiligung des angeborenen Immunsystems, zu dem auch die Mastzelle gezählt wird.
Es liegen Studienergebnisse vor, dass Mastzellen, die u.a. in der äußeren Hirnhaut (Dura mater) sitzen, an der Pathogenese von Migräne beteiligt sind. Durch ihre Degranulation und den daraus resultierenden hohen Leveln an pro-entzündlichen Botenstoffen kommt es zur Schmerzaktivierung über den Trigeminus-Nerv. Bei den Botenstoffen spielen u.a. die entzündlichen Eicosanoide aus Arachidonsäure eine große Rolle (z.B. Prostaglandine, Leukotriene).
Wie bei allen mastzellvermittelten Erkrankungen ist es von enormem Vorteil seine Auslöser genau zu kennen und diese zu meiden (z.B. IgE-Allergene, Duftstoffe) oder sie, wenn möglich, zu behandeln (Histaminose, Leaky Gut, Schwermetallbelastung, usw.).
Literaturangaben: 21-25

Abbildung 3 Etwa 15 % der Bevölkerung ist von Migräne betroffen.
Posturales Tachykardiesyndrom
Das posturale Tachykardiesyndrom (POTS) ist eine chronische Form der orthostatischen Intoleranz.
Das charakteristischste Merkmal:
Wenn man von der Liegeposition in die stehende Position übergeht und innerhalb von 10 Minuten die Herzfrequenz über 30 Schläge ansteigt. (Schellong-Test; Kipptisch)
Zu den weiteren Symptomen zählen:
- Tachykardie (Herzrasen)
- Kreislaufdysregulation
- Synkopen im Stehen
- Kurzatmigkeit
- Müdigkeit
Am häufigsten leiden junge Frauen an POTS. Etwa 25 % der Betroffenen sind aufgrund der stark beeinträchtigenden Symptome nicht arbeitsfähig.
Die Begleiterkrankungen hängen dabei auffällig häufig mit gesteigerter Mastzellaktivität zusammen. So haben viele Studien und Publikationen Zusammenhänge zwischen POTS und den folgenden Erkrankungen und Symptomen festgestellt:
- Mastzellaktivierungsstörung
- IgE-Allergien
- Histaminose
- Migräne
- Hautausschlag
- Gastrointestinale Beschwerden
- Ehlers-Danlos-Syndrom
Eine Studie aus dem Jahr 2021 kommt nach der Untersuchung einer Untergruppe von POTS-Patienten (mit oben genannten Zusatzsymptonen) zu dem Schluss, dass die Ursache dieser Dysautonomie bei diesen Betroffenen an einer Mastzellaktivierungsstörung liegt. Die untersuchten Patienten zeigten u.a. erhöhte Werte von Mastzellbotenstoffen, wie Methylhistamin, Histamin und Prostaglandin D2.
Literaturstellen: 26-29
Fibromyalgie
Fibromyalgie ist eine chronische Erkrankung, die gekennzeichnet ist durch:
- Schmerzen
- Muskelsteifheit
- Müdigkeit
- Depression
- kognitive Einschränkungen
- unerholsamen Schlaf
Die generalisierten Schmerzzustände kommen durch eine abnormale Schmerzverarbeitung zustande, bei denen minimale Reize bereits ausreichen können. Auch Stressoren wie Hitze, Kälte und psychischer Stress können die Schmerzen verstärken.
Oft wird die Fibromyalgie als Verlegenheitsdiagnose angesehen. Die Pathogenese war lange komplett unklar und ist auch bis heute noch nicht vollständig geklärt. Meistens kam die Diagnose daher nur zustande, weil sonst nichts anderes gefunden werden konnte, was die chronischen Schmerzen erklärte.
Die Forschung konnte jedoch mittlerweile schon einige molekulare Marker ausmachen, wie z.B. Zytokine und, Chemokine, IL-1, IL-6, IL-8, IL-17, TNF, TGF beta, Substanz P, Histamin.
Was haben all diese Substanzen gemeinsam? Genau, sie können alle von Mastzellen ausgeschüttet werden. Aus Forschungsarbeiten geht hervor, dass hier Mastzellen im Gehirn die entzündungsfördernden und neurosensibilisierenden Mediatoren liefern.
Nach bisherigem Wissen, geht man davon aus, dass einer der Faktoren, der zu Fibromyalgie beiträgt, eine lokale Entzündung im Hypothalamus ist. Dort führen die erhöhten Chemokine zur Sensibilisierung von peripheren und zentralen Nozizeptoren (Schmerzrezeptoren). Histamin und andere Entzündungsbotenstoffe können die Empfindlichkeit noch weiter beeinflussen.
Zusätzlich sind Stresshormone, die auf die Mastzellen außerhalb des Gehirns Einfluss haben, an der Durchlässigkeit der Blut-Darm-Schranke und Blut-Hirn-Schranke beteiligt. Daher gelten Mastzellen auch als “Immuntor zum Gehirn”.
Literaturstellen: 30,31
Reizdarmsyndrom
Es war ein Highlight als Forscher im Jahr 2021 im Tiermodell zeigen, dass es beim Reizdarmsyndrom (RDS) durch eine lokale Provokation mit den typischen Nahrungsmittelallergenen (Gluten, Weizen, Soja, Milch) zur Ödembildung und Mastzellaktivierung im Darm kommt.
Das Reizdarmsyndrom charakterisiert sich vor allem durch folgende Symptome:
- Bauchschmerzen
- Unterleibsschmerzen
- Blähungen
- Krämpfe
- Verstopfung oder Durchfall
Die Symptome werden hauptsächlich durch Nahrungsmittel und Stress verursacht.
Bereits 2020 wurde im wissenschaftlichen Journal Molecules von einer erhöhten Mastzellpopulation und Mastzelldegranulation in Darmgewebeproben von Reizdarmpatienten berichtet. Obwohl auch noch andere Immunzellen an der Pathogenese beteiligt sind, spielen die Mastzellen eine wichtige Rolle bei der Entstehung von Unverträglichkeiten und Hypersensibilisierungsreaktionen.
Eine andere aktuelle Publikation bewies den Zusammenhang zwischen bestimmten Darmbakterien und der Aktivierung von Darm-Mastzellen. Das Mikrobiom von RDS-Patienten geht oft mit einer übermäßigen Besiedelung der Bakterien “Klebsiella aerogenes” einher. Diese produzieren Histamin im Darm, das über den H4-Rezeptor Mastzellen aktiviert und dadurch Bauchschmerzen auslösen kann.
Auch wenn die gesamte Pathophysiologie nicht abschließend geklärt ist, so kann man sicher sagen, dass die Mastzellen eine tragende Rolle spielen.
Literaturstellen: 32-36

Abbildung 4 Beim Reizdarmsyndrom können Symptome zum Beispiel durch unverträgliche Nahrungsmittel ausgelöst oder verschlimmert werden.
Chronisch entzündliche Darmerkrankungen
Morbus Crohn und Colitis ulcerosa zählen zu den chronisch entzündlichen Darmerkrankungen (CED).
- Morbus Crohn: Wiederkehrende Entzündungen, die im gesamten Verdauungstrakt vorkommen können, begleitet von Durchfall, Schmerzen, Gewichtsverlust und Müdigkeit.
- Colitis ulcerosa: Chronische Entzündungen und Geschwüre im Dickdarm, begleitet von blutigen Durchfällen, Schmerzen und Fieber.
Wissenschaftliche Untersuchungen zeigen folgende Zusammenhänge:
- erhöhte Mastzellpopulation im Darm
- erhöhte Werte von Histamin und Tryptase in der Darmschleimhaut
- Mastzelldegranulation in der Darmwand
- stark erhöhte Expression von TNF alpha, IL-16, Substanz P
Es scheint daher kaum überraschend, dass CED-Schübe durch Nahrungsmittelunverträglichkeiten und Stress ausgelöst werden können.
CED oder Pseudoallergie?
Gerne werden in der CED-Therapie Salicylate (z B. Sulfosalazin, Mesalazin) eingesetzt. Aber es gibt regelmäßig Fälle, bei denen diese Therapie komplett fehlschlägt und die Entzündung drastisch verstärkt.
Prof. Raithel kommt in einer kleinen Studie zur Häufigkeit von Salicylatintoleranz (SI) bei Erkrankungen des unteren Verdauungstraktes auf eine Zahl von 2-7 %. Es kann also sein, dass beim Fehlschlag einer Therapie mit Salicylaten, eine SI zugrunde liegt.
Leider ist die Salicylatintoleranz noch zu unbekannt und es werden durch solche fehlgeschlagenen Therapien selten Rückschlüsse auf zu viel Salicylate in der Ernährung gezogen. Tiefergreifende Informationen zur Salicylatintoleranz kannst du in unserer ausführlichen SI-Reihe nachlesen. Hier geht’s zu den Basics: „Basics der Salicylatintoleranz – Der Einfluss der Allergie auf Aspirin auf deinen Alltag“
Literaturstellen: 37-45
Prämenstruelles Syndrom
Das prämenstruelle Syndrom (PMS) umfasst das Beschwerdebild kurz vor der Regelblutung, die “Tage vor den Tagen”. Dabei kommt es in der 2. Zyklushälfte (Lutealphase) vermehrt zu psychischen und physischen Beeinträchtigungen wie Stimmungsschwankungen, Depressionen, Bauchschmerzen, Brustspannen, Kopfschmerzen, Müdigkeit, Hautausschlägen und Verstärkung von allergischen Erkrankungen.
In einer neuseeländischen Studie von 1997 hat man 210 Gesundheitsdaten von Patientinnen verglichen. Dabei kam man zu dem Ergebnis, dass Frauen mit PMS auch viel häufiger von allergischen Erkrankungen, wie allergischer Rhinitis und Ekzemen, betroffen sind, als die Frauen ohne PMS. Außerdem litten die Kinder der “PMS-Frauen” doppelt so häufig an allergischen Krankheiten.
Was haben die Mastzellen mit dem Zyklus zu tun?
Die Mastzelle besitzt auf ihrer Membran verschiedene Rezeptoren über die Signalmoleküle die Zelle z.B. aktivieren oder deaktivieren können. Dazu zählen auch die Geschlechtshormone:
- Östradiol
- Progesteron
- LH
- FSH
Während Östradiol, LH und FSH eine mastzellaktivierende Eigenschaft besitzen, hat Progesteron einen beruhigenden Effekt auf diesen Zelltyp.
Zur Zeit der 2. Zyklushälfte und auch des Eisprungs steigern die Hormone Östradiol, LH und FSH die Aktivität der Mastzellen (siehe Zykluskurve in Abbildung 5). Dadurch können vermehrt pro-entzündliche Botenstoffe ausgeschüttet werden (wie z.B. Histamin, Prostaglandine, Leukotriene, Zytokine, Chemokine u.v.m), die zu zahlreichen gesundheitlichen Beschwerden führen können. Eine Histaminose kann dadurch stärker ausgeprägt sein.
Bei einem Progesteronmangel in der 2. Zyklushälfte kann dieser Effekt noch massiv verstärkt werden.
Hier findest du tiefergreifende Informationen zu PMS und Mastzellen: „Histamin, das prämenstruelle Syndrom und warum Schokolade keine gute Idee ist – Teil 1: Mastzellen“
Literaturstellen: 46-51
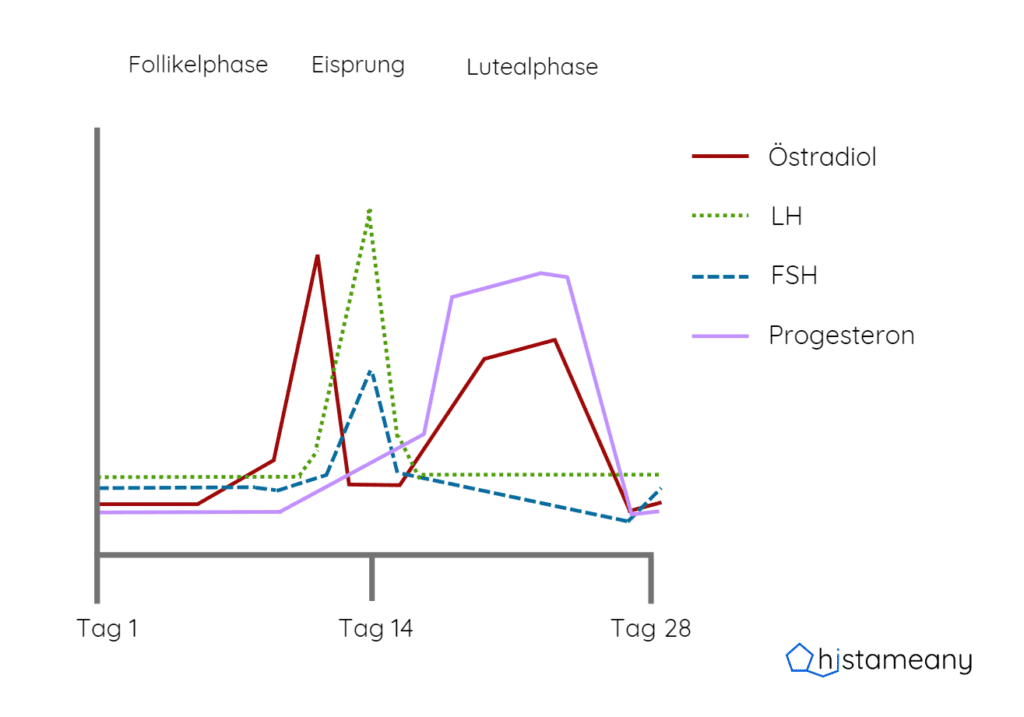
Abbildung 5 Die Hormonkurven im Zyklusverlauf.
Multiple Chemikaliensensitivität
Die multiple Chemikaliensensitivität (MCS), auch chemische Intoleranz (CI) genannt, beschreibt die Unverträglichkeit gegenüber Chemikalien und Substanzen in unserem Alltag, die in Baumaterialien, Kleidung, Möbel, Hautpflegeprodukten, Nahrungsmitteln, Putzmitteln, Medikamenten, Implantaten u.v.m. zu finden sind.
Dabei kann es entweder durch die einmalige akute Exposition oder durch langfristige Exposition auf niedrigem Niveau zu einer chemischen Intoleranz kommen.
Beispiele für Substanzen, die im Zusammenhang stehen MCS auslösen zu können:
- Flüchtige und halbflüchtige Verbindungen (“VOCs” und “SVOCs”), wie z.B. Formaldehyd (Spanplatten, Holzmöbel)
- Pestizide
- Rauch, Waldbrände
- Schimmel
- Dentales Amalgam
- Implantate, wie z.B. Brustimplantate
- Verbrennungsprodukte, Schmiermittel
- Nervengifte, Medikamente gegen Nervengifte
- Lösemittel, wie z.B. Xylol, Benzol, Aceton
In einer Studie, an der auch Dr. Tania Dempsey und Dr. Lawrence Afrin beteiligt waren, wurden Patientendaten von Personen mit chemischer Intoleranz und Mastzellaktivierungssyndrom (MCAS) verglichen. Die Ergebnisse zeigten eine deutliche Korrelation: 59 % der Patienten mit MCAS litten auch an chemischer Intoleranz.
Zudem konnten auffallend ähnliche Muster von Symptomen und Unverträglichkeiten gefunden werden. Duftstoffe waren für beide Personengruppen eine der stärksten Symptomverursacher.
Mastzellen können eine Vielzahl an verschiedenen Oberflächenrezeptoren exprimieren. Dadurch können sie nicht nur durch IgE-Allergene aktiviert werden, sondern u.a. auch durch Stresshormone, Entzündungsmediatoren und Xenobiotika. Aus diesem Grund schlagen die Wissenschaftler vor, den Mechanismus der Mastzellaktivierung bei einer MCS bzw. CI zu berücksichtigen.
Eine interessante Studie zeigte eine Vermehrung von Mastzellen bei Ratten, die Parfum ausgesetzt waren. Details dazu kannst du in diesem Beitrag nachlesen: “Duftstoffe und Mastzellen – erhöhte Neigung zu Allergien?”
Literaturstellen: 52-54

Abbildung 6 Bei multipler Chemikaliensensitivität kommt es häufig beim Kontakt mit bestimmten Haushaltschemikalien zu gesundheitlichen Beschwerden.
Interstitielle Cystitis
Die Interstitielle Cystitis (IC), auch Blasenschmerzsyndrom genannt, ist eine nichtinfektiöse chronische Harnblasenerkrankung. Sie ist geprägt von Schmerzen und häufigem Wasserlassen am Tag und in der Nacht. Der oft zwingende Harndrang kann unterschiedlich stark ausgeprägt sein.
Da ähnliche Symptome auch durch eine bakterielle Blasenentzündung verursacht werden können, ist es wichtig, dass bei der Diagnostik auf bakterielle Erreger in der Blase untersucht wird. Eine IC kann nicht mit Antibiotika therapiert werden.
Die IC ist eine multifaktorielle Erkrankung. In Studien konnte die Mastzelle als ein wichtiger Faktor identifiziert werden:
- Mastzellendichte und Mastzellenaktivität ist erhöht
- Erhöhte Mediatoren im Urin (u.a. Tryptase, Methylhistamin, IL-6)
- Erhöhte neuroimmune Interaktionen der Mastzellen mit sensorischen Neuronen (Hyperaktivität, neuropathischer Schmerz)
- Mastzellaktivierung bei IC überlappt mit anderen mastzellvermittelten Ko-Erkrankungen (Reizdarmsyndrom, Endometriose, chron. Prostatitis)
- Stress kann über Neuropeptide die Mastzellen in der Blase aktivieren und Symptome verstärken
- Blasenmastzellen von Frauen mit IC weisen erhöhte Expression von Östrogenrezeptoren auf, was die Sympome vor/während der Menstruation verschlimmern kann
- Forscher gehen davon aus, dass eine Anzahl von Mastzellen mit > 20 Zellen/mm2 im Blasenmuskel eine 88 %-ige diagnostische Spezifität und eine 95 %-ige diagnostische Sensitivität für IC sind
- 90 % der IC Patienten berichten von Nahrungsmittelunverträglichkeiten
Therapieoptionen
Weniger überraschend ist daher, dass in den Therapieleitlinien, u.a. auch Antihistaminika und Stressmanagement empfohlen werden.
Wie bei allen mastzellvermittelten Erkrankungen ist es von enormem Vorteil seine Auslöser genau zu kennen und diese zu meiden (z.B. IgE-Allergene, Duftstoffe) oder sie, wenn möglich, zu behandeln (Histaminose, Leaky Gut, Schwermetallbelastung, usw.).
Literaturstellen: 55-57
Angst- und Panikstörung
Die Angst- und die Panikstörung zählen zu den psychischen Störungen und gehen mit einem hohen Grad an Stress einher.
Eine Angststörung ist u.a. durch eine lang anhaltende irrationale Angst und Besorgnis gekennzeichnet. Bei einer Panikstörung treten Panikattacken auf.
Beide Störungen gehen in den Definitionskriterien mit körperlichen Beschwerden einher:
- Herzklopfen, erhöhte Herzfrequenz, Palpitationen
- Atembeschwerden, Beklemmungsgefühl, Thoraxschmerzen, Übelkeit, Schluckbeschwerden
- Hitzewallungen, Kälteschauer
- Schwindel, Konzentrationsprobleme, Schwäche, Benommenheit, Angst vor Kontrollverlust, Einschlafstörungen
- Unruhe, Schreckhaftigkeit, Muskelverspannung, Parästhesien
Mastzellen, Histamin, Angst und Panik
Stress stimuliert Mastzellen. Über Neurotransmitter und Neuropeptide können diese Immunzellen angeregt werden ihre, zahlreichen Botenstoffe auszuschütten, die wiederum eine Vielzahl von gesundheitlichen Beschwerden auslösen können. Zu diesen Beschwerden zählen u.a. auch viele der oben genannten Symptome einer Angst- oder Panikstörung. Der bekannteste Mediator der Mastzelle ist Histamin. In wissenschaftlichen Studien kam es bei der intravenösen Gabe von 0,25 – 0,5 mg Histamin u.a. auch zu vermehrter Ängstlichkeit.
Oft heißt es, dass kein direkter Auslöser bei Angst- und Panikstörungen erkennbar sei. Aber ist das wirklich so?
Histamin sitzt nicht nur in Immunzellen, sondern kann auch durch bestimmte Bakterien im Darm gebildet und über die Nahrung zugeführt werden. So kann es auch erst am Tag nach einer histaminreichen Mahlzeit zum verstärkten Auftreten von Ängsten oder Panik kommen. Personen mit einer Histaminabbaustörung (ugs. „Histaminintoleranz“) kennen das Auftreten von Symptomen mit zeitverzögertem Abstand zum Essen nur zu gut.
Aus unserer Erfahrung gibt es sehr viele Personen mit Mastzellerkrankungen, denen zunächst eine Angst- und/oder Panikstörung diagnostiziert wird. Erst nach Jahren/Jahrzehnten finden diese Menschen die Ursache Ihrer Beschwerden in ihren überaktiven Mastzellen und können endlich gezielt vorgehen.
Das Auftreten von Angst und Panik kann auch ein Zeichen einer (pseudo-)allergischen Reaktion sein.
Wenn auch dir die Diagnose einer Angst- oder Panikstörung vergeben wurde und du gleichzeitig weitere gesundheitliche Beschwerden einer gesteigerten Mastzellaktivität oder einer Histaminose zeigst, dann kann es sich für dich lohnen mehr darüber zu lernen.
Literaturstellen: 58-61

Abbildung 7 Das Gefühl von Angst und Panik kann auch Teil einer allergischen Reaktion sein, z.B. wenn der Histaminspiegel zu hoch ansteigt.
Du wirst als Erstes informiert, wenn wir neue Produkte haben, es neue Artikel im Science Blog gibt oder wenn eine Rabattaktion stattfindet.

